8. 治療について
食道がんの治療には、内視鏡治療、手術、化学療法、放射線療法などがあります。がんの進行の程度に合わせ、これらの中から治療法を選択しますが、組み合わせて行われることも多くあります。日本では、食道癌取扱い規約(第11版)、食道癌治療ガイドライン(2017年版)に沿って、治療方針を選択します。つまりは、進行度に応じて、治療法が変わります。現時点での標準治療は、外科療法を中心として、化学療法(抗がん剤)・放射線療法の組み合わせが最良と言われています。
1)内視鏡治療(内視鏡手術)
口から内視鏡を入れて、病変部だけを特殊な器具で切除することを内視鏡治療(切除)と呼びます。体への負担が比較的少ない治療法です。人間ドックや健診の普及により、内視鏡検査により偶発的に早期食道がんが発見される機会も増えてきました。
内視鏡治療は局所治療ですので、絶対的適応となるのは、粘膜固有層までに限局していて、CT検査などでリンパ節転移のないがんが対象となります。
手技:
内視鏡治療では主に内視鏡的粘膜切除術(EMR)、内視鏡的粘膜下層剥離術(ESD)が行われます。
病変が小さいものであればEMRで切除可能ですが、最近では一括切除に優れるESDが盛んに行われるようになりました。一般的に食道の3/4周以下で、深達度がT1a-EP(粘膜上皮)・LPM(粘膜固有層)の病変に対して内視鏡治療が選択されます。
食道の3/4周以上の病変になると、治療後の狭窄(内腔が狭くなる)が高率におこることから、狭窄予防の処置を行う必要が生じます。最近では予防的にステロイドを局注することで予防が可能と言われています。狭窄が解除されない場合は手術が必要となります。
また、技術的には粘膜下層の浅いところまでならESDによる切除は可能です。しかし、リンパ節転移のリスクを考慮しなければなりませんので、現時点では相対的な適応になります。患者さんの状態を踏まえて主治医とよく相談の上、治療方針を決めていく必要があります。
切除した病変は、病理学的検査にて詳細に調べます。1)切り取った断端にがん細胞が認められた場合、2)がんが粘膜筋板よりも深くまで達していた場合、3)がん周囲の微小な血管、リンパ管にがん細胞が認められた場合では、周囲のリンパ節に転移している可能性があるため、外科手術や化学放射線治療などの追加治療が必要となります。
治療後の経過:
手術当日と術後1日目は絶食ですが、多くは術後2,3日目から食事が始まります。また、手術当日でも麻酔が覚めればトイレに行くことができます。治療は通常の内視鏡と同様に、鎮静薬・鎮痛薬を使いながら実施可能で、痛みを感じることはまずありませんが、がんの位置によっては全身麻酔下で行うこともあります。
手術後数日間は、時に前胸部に軽い違和感や痛みが生じることがありますが、徐々に軽減します。入院期間はおおよそ1週間弱で、食道がもとの形で残るので治療前と全く同様の生活ができます。
治療には、穿孔(食道に穴があく)、出血、皮下気腫、狭窄などの合併症があります。穿孔により縦隔炎という細菌感染症を併発すると、絶食・抗菌薬治療を必要とし、そのために入院が長くなることもあります。また、術後狭窄を生じた場合は、内視鏡によるバルーン拡張術が必要となることもあります。合併症への対応は早期発見、早期治療が欠かせませんので、何か気になることがあったら、すぐに担当医や看護師に知らせましょう。また、削りとった部位は食道潰瘍となり、完治するのに約1ヶ月かかりますので、無理のない術後生活を送ってください。
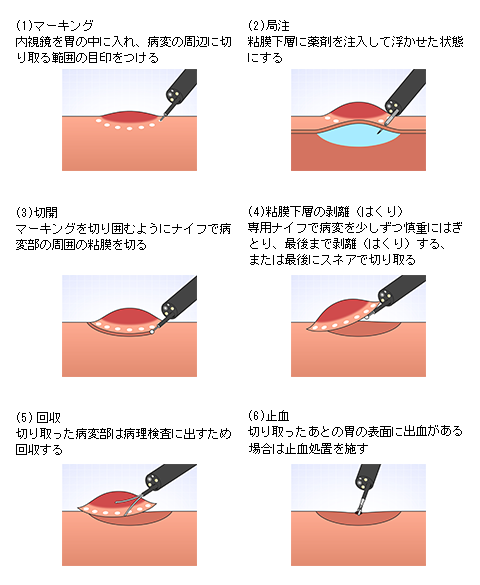
*おなかの健康ドットコム(https://www.onaka-kenko.com/endoscope-closeup/endoscopic-therapy/ep_08.html)より抜粋
2)外科治療(外科手術)
(外科)手術は身体から直接がんを取り除く方法です。食道は頸部・胸部・腹部にわたっており、それぞれの部位によりがんの進行の状況が異なっているので、がんの発生部位や全身状態によって多少手術のやり方が異なります。原則的には胸部・腹部食道をほぼ全部切除(食道亜全摘術)が行われます。同時にリンパ節郭清と言って、リンパ節も含めた切除を行います。
手技:
胸部の食道がんでは、食道の周りのリンパ節(縦隔リンパ節)のみならず腹部や頸部のリンパ節にも転移をおこすことが多いので、腹部や頸部のリンパ節まで郭清を行います。食道を切除した後、胃を管状に作り直して引き上げて、残っている頸部の食道とつなぎ(吻合)、食物の通る道をつくります(再建)。再建臓器では、胃が使えない時(胃切除術など胃の手術を行っている場合、胃癌を合併している場合)には大腸・小腸を使います。再建経路は、胸部の皮膚の下(胸骨前)・胸骨の下で心臓の前(胸骨後)・もとの食道のあった心臓の後ろ(後縦隔)の3通りがあり、それぞれの病態により経路が選択されますが、一般的には胸骨後、後縦隔経路のどちらかになります。頸部操作では、残した口側の食道と再建臓器をつなぎ合わせます(吻合)。
胸部食道は縦隔という体の中心にあり、心臓や気管、大動脈と接しています。基本的にはがんの深達度が粘膜下層よりも深くまでおよんでいる場合に手術の適応となります。一方で、大動脈や気管などの周囲の臓器へ直接浸潤している場合は根治切除適応外となります。
標準術式としては、いわゆる開胸・開腹手術があげられます。右胸から食道へ到達するため、右の肋骨と肋骨の間を20cmほど切開して手術を行います。また、腹部操作は開腹手術にて行われます。食道の手術は手術侵襲が高く、術後の患者さんへの負担、特に呼吸機能への影響が大きいと言われてきました。しかし、近年の手術技術・器機の発展により、食道がんの外科手術でも内視鏡外科手術(胸腔鏡・腹腔鏡手術)が行われる割合が増えてきました。胸腔鏡手術では、胸に5-10mmの4~5か所ほどの穴を作り、その穴から内部を映すカメラを入れ、映像をモニターで見ながら手術を行います。内容的には、開胸手術と全く変わりありません。さらに、頸部と腹部から内視鏡を用いて食道切除を行う縦隔鏡手術(経食道裂孔アプローチ)を行う施設もあります。しかしながら、現状では胸腔鏡手術の安全性、有効性に関する十分な結論は得られていないため、診療ガイドラインでは弱く推薦するにとどまっています。また、進行度の高い場合や、化学放射線療法後の場合には、安全性や根治性を考慮して、開胸法での手術を実施する施設も多いのが現状です。これらの内視鏡外科手術はどの施設でも行っているわけではないので、担当医と相談の上、最良の手術法を選択することをお薦めします。
また、最近ではロボット支援手術も食道がん手術に導入されるようになりました。ロボット支援手術は泌尿器科や婦人科手術で多く行われていますが、2018年4月に、食道がんにおいても保険適応となりました。誰が行っても繊細でブレのない操作が可能であると言われています。しかしながら、現時点では標準治療とまでは言えず、今後さらなる普及が期待されます。
*頸部食道がん
頸部食道がんの場合は、頸部食道を切除し、取り除いたところに小腸の一部をつなぎ合わせて再建(有茎小腸)する場合や、進行性の頸部食道がんであれば、喉頭も一緒に切除(喉頭全摘術)する必要が生じることもあります。その場合はこれまでのように発声はできなくなり、声を失うことになります。そのため、可能な限り喉頭温存を目指した手術が行えるよう、放射線治療などの治療法と組み合わせて行われることもあります。
*食道胃接合部がん
腹部食道がんと噴門部胃がんは、食道胃接合部がんと呼ばれています。扁平上皮がんであれば、胸部食道がんと同様に食道亜全摘術が選択されますが、腺がんの場合はリンパ節転移の状況などが違ってくるために術式がかわることがあります。胸部操作は行わず、下部食道と胃の一部(噴門側胃切除)もしくは全部を切除(胃全摘術)する方法が選択されることがあります。その場合は、胃がん手術のようなルーワイ(R-Y)法や食道残胃吻合などによる再建が行われます。
術後:
食道がん手術は消化器外科手術の中でも侵襲度、難易度の高い手術と言われます。これは、1)頸部、胸部、腹部と広範囲にまたがる手術であること、2)食道の周りには心臓や大動脈、肺、気管などの重要な臓器が位置しており難易度が高いこと、3)手術後の合併症が多く、おこすと致命的になることがある、という理由が挙げられます。
手術の合併症には、縫合不全(つなぎ目から消化液や口にしたものが漏れてしまい、感染症を引き起こしてしまう)、肺炎(痰をうまく出すことができなかったり、食べ物や水分をむせてしまったりすることで生じます)、反回神経麻痺(手術時にこの神経の周りにあるリンパ節を切除する必要があります)、乳糜胸(リンパ液が胸の中に貯まります)などが知られています。これらの合併症が生じた場合は、食事を休んで様子を見たり、痰をうまく出せるように歩行訓練・呼吸訓練を行ったり、むせこまないような食事の仕方を練習したりします。そのため、手術の合併症の予防策として、手術前から禁煙(1か月前より)、歯科治療、呼吸訓練などが重要となります。
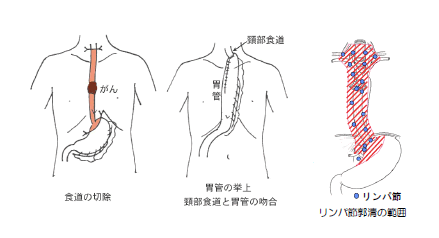
*http://www.e-oishasan.net/site/yamashita/disease02_3.html#dis02_3_5より抜粋
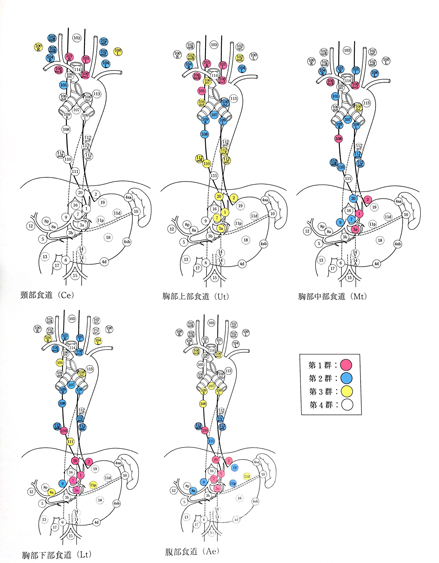
食道癌取扱い規約第11版より引用
3)その他の外科治療
切除不能食道がんと診断された場合、手術以外の治療法が選択されますが、症状緩和を目的とした外科的治療が必要な場合もあります。バイパス手術とステント留置です。食道は筒状の臓器であり、がんによる狭窄が強いと固形物のみならず水分すら通らなくなります。
バイパス手術:
食事の通り道を別に作る(迂回路)手術であり、全身麻酔下で行われます。食事摂取だけを目指した手術であり、胸部には手をつけず、頸部食道と再建臓器(多くは胃、他に小腸、大腸など)をつなぐ手術になります。食道癌はそのまま残る形になります。バイパス手術により栄養状態の改善を図り、化学放射線治療などを行うことも可能になります。
ステント留置:
通過障害を改善させる方法の一つにステント留置があります。ステントとは金属でできた筒状の網のようなもので、がん部にこれを留置することで、水分や食べ物が通過できるようになります。鎮静剤を併用しながらレントゲン透視下で内視鏡を用いてステントを挿入・留置します。ステント留置の合併症としては、誤嚥による肺炎、ステントの位置のズレ、食道穿孔などが挙げられます。ステント留置後に再び狭窄をきたした場合には重ねて留置することもあります。また、気管や気管支と食道との間に瘻孔(穴)ができてしまった場合、気管内にステントを留置することもあります。ステント留置後に治療を行うと、がんが崩れて食道に穴があき、重篤な合併症をきたす恐れがあります。
いずれにしてもこれらは原則として症状緩和を目的とした治療になります。
4)化学療法(抗がん剤治療)
化学療法とは、いわゆる抗がん剤治療です。全身治療の一つで、抗がん剤は血液の流れにのって全身に行き渡ります。手術ではとりきれないところや放射線を当てられないところにも作用します。
目的:
食道がんに対する化学療法の位置づけは2つあります。手術以外の方法として行う場合と、手術前に手術効果を高めるために行う場合です。化学療法のみでは、がんの縮小が得られても根治までは得られないことが多いからです。そのため、化学療法単独での治療は、何らかの理由で手術や放射線治療などの他の治療が行えない場合や他の臓器にがんが転移している場合などに選択されます。一方で、後述する化学放射線治療は、化学療法と放射線治療の併用による治療ですが、この場合は根治を目指して行われる治療の一つになります。
抗がん剤:
食道癌に使用される抗がん剤は、5-フルオロウラシル(5-Fu)、白金製剤(シスプラチン(CDDP)、ネダプラチン(CDGP)、カルボプラチンなど)、パクリタキセル(PTX)、ドセタキセル(DTX)などがあります。多くの場合、これらの抗がん剤を組み合わせて使用されます。現在の標準化学療法では、5-FU+CDDPの2剤併用療法(CF療法)です。最近では、DCF療法(CF療法+DTX)という3剤併用療法もあります。CF療法よりも強力な化学療法になりますが副作用も強くなります。
化学療法では、副作用に注意しなければなりません。もちろん患者さんによる個人差はありますが、代表的なものとしては、嘔気・嘔吐・食欲不振、骨髄抑制、腎障害、脱毛などが挙げられます。骨髄抑制とは、血液中の白血球や赤血球、血小板などを造る骨髄の機能が抗がん剤により制限(抑制)されることで、これらの数が少なくなってしまうことです。これにより、感染症、出血傾向などをきたすことがあるので注意が必要になります。また腎臓や肝臓などへも影響するため、必要に応じて血液検査にて副作用を確認します。患者さんの基礎疾患などによっても、使用できる薬剤が異なります。例えば、腎障害のある患者さんでは腎臓への負担が増すCDDPの代わりにCDGPを用いるなどです。特徴的な副作用として、DTXでは脱毛は必発となります。
術前化学療法:
⑨手術を受ける前に行う処置・治療についての項で説明します。
5)放射線療法
放射線療法は限られた範囲のみを治療する局所療法であり、放射線を当ててがん細胞を殺し、機能や形態を温存することをめざした治療です。がんの治療に使われている放射線には、X線、γ線、電子線などがあり、その他に陽子線、重粒子線が研究段階で使われています。放射線療法は治療の目的により大きく2つに分けられます。1)癌をなおしてしまおうと努力する治療(根治治療)と、2)がんによる痛み、出血、狭窄などの症状を抑えようとする治療(姑息治療・対症治療・緩和治療)です。
食道がんで多い扁平上皮がんは、他の消化管がん(腺がん)と比較すると放射線が効きやすいがんのひとつです。そのため、手術に代わる根治治療としてこの放射線治療は重要な治療の一つとなります。対象は、がんが手術で取り切れる範囲を越えてはいるが臓器転移がない場合、手術の適応内であるが手術をのりきれるだけの体力がない場合、手術を望まない場合などです。食道がんを含めた周囲のリンパ節に対して放射線照射を行いますが、30-60Gy(グレイ)の線量を照射します。放射線療法を行う際、最初にCT等を使って治療計画を立てます。照射は1回2Gy前後で10分ほど、週5日、計15-30回に分けて行います。これらは全て外来通院でも行うことが可能です。
進行がんの場合、治療の効果が得られているにも関わらず、治療の経過で食べ物の通過が悪くなることがあり、治療前・後に胃瘻(胃への栄養チューブ)の留置を行うこともあります。
姑息治療としての放射線療法は、骨への転移による痛み、脳への転移による神経症状、リンパ節転移の気管狭窄による息苦しさ、血痰、食道の狭窄などを改善するために行います。
放射線療法の副作用としては、嚥下時の違和感・疼痛、肺機能の低下・呼吸困難、心嚢液の貯留(心外膜炎)、手足のしびれ(脊髄症)、骨髄抑制などが挙げられます。また、治療が終了してから数ヶ月~数年後におこりうる副作用があり、胸水貯留・心嚢液貯留・肺炎などがあげられます。また、同じ部位に照射できる放射線量は決まっているため(最高65-70Gy程度)、再発した場合には同じ部位へ放射線を再び照射することは基本的にはできません。
*術前化学放射線療法:
⑨手術を受ける前に行う処置・治療についての項で説明します。
6)化学放射線療法
化学療法と放射線療法を併用した場合、それぞれの単独療法より治癒率の向上が得られるとされています。つまり根治治療としての選択肢の一つとなりうるわけです。この治療で根治が得られれば食道は温存されるので、患者さんの負担は手術よりも少ないように見えます。
早期がん(StageⅠ)を対象としたJCOG9708試験では4年生存割合が80%と良好な成績が示され、早期であれば手術と同等な治療効果が期待されます。しかし、治療後の遺残や一度がんが消失した後の再発に対し、厳重な経過観察が必要になります。
根治的化学放射線療法では、2回のCF療法に放射線照射30回(60Gy)を組み合わせることが標準的です。治療期間はおおよそ6週間かかります。治療後にCT検査などによる治療効果判定を行います。がんが遺残したときの治療の難しさ、食道が温存されるがために再発の心配が耐えないこと、放射線治療の晩期合併症に悩まされる可能性もあることから、患者さんへの負担は決して軽いものではありません。また、広範囲の放射線照射と多量・多剤の抗がん剤を使用するため、侵襲(体にかかる負担)という意味では、手術より低侵襲とは言い切れません。
根治的化学放射線療法後の遺残、再発に対する治療としては、内視鏡治療や手術が挙げられます。一般的に、この手術のことをサルベージ手術(救済手術)と表現します。放射線照射による組織の変化(周囲が線維化をおこし硬くなる)の影響のため、この手術は通常行われる手術よりも難易度が上がり、患者さんへの負担は大きくなります。また、肺や心臓などへの放射線照射の影響により、術後肺炎・縫合不全などの合併症発生率が通常の手術よりも高くなります。そのため、サルベージ手術の適応については慎重に検討しなければなりません。
7)がん免疫療法
これまで示してきた手術、化学療法、放射線療法が3大がん治療法と呼ばれるものでありますが、近年がん免疫療法についても注目されています。
がん細胞は体内では異物として認識され排除されますが、免疫力が弱まるとがん細胞を排除しきれなくなってしまうことがあります。免疫療法では、この免疫力を高めることでがん治療を行うことになります。以前より体内の免疫を賦活化する方法として、がんワクチン療法、サイトカイン療法、免疫細胞療法などが行われてきましたが、食道がんにおいては、これまでの治療法では未だ標準治療になるまでには至っておりません。体内の免疫にブレーキがかかるのを防ぐ治療として、2018年のノーベル医学賞でも話題となった免疫チェックポイント阻害薬があります。ベムブロリズマブ(キイトルーダ)、ニボルマブ(オプジーボ)などがこれに当てはまりますが、肺がんや悪性黒色腫、頭頸部がんなどでは保険診療として認められており、効果が期待される治療法です。食道がんにおいては臨床研究段階ですが、今後の有効な治療法として期待が高まっており、現在保険診療として申請中です。